Shrnutí
Diabetes mellitus spojený s cystickou fibrózou (CFRD) je častou komplikací cystické fibrózy (CF). CFRD způsobuje zhoršení stavu výživy i plicních funkcí již od svých časných fází. Ke včasné detekci CFRD a zahájení adekvátní léčby je nutné pravidelné provádění screeningu u všech jedinců s CF starších 10 let. Základní screeningovou metodou CFRD je orální glukózový toleranční test. Základem léčby CFRD je inzulinoterapie. Dietní doporučení u CFRD se významně liší od jiných forem diabetu (k udržení dobrého stavu výživy je vhodná hyperkalorická strava, omezujeme pouze velmi rychle vstřebatelné sacharidy, zejména ve formě sladkých nápojů).
Klíčová slova: cystická fibróza, diabetes spojený s cystickou fibrózou, screening, inzulinoterapie
Summary
Cystic fibrosis-related diabetes mellitus (CFRD) is a common complication of cystic fibrosis (CF). CFRD causes deterioration in nutritional status and lung function from its early stages. To detect CFRD early and initiate adequate treatment, regular screening of all individuals with CF older than 10 years is necessary. The primary screening method for CFRD is the oral glucose tolerance test. The mainstay of CFRD treatment is insulin therapy. Dietary recommendations for CFRD differ significantly from other forms of diabetes (a hypercaloric diet is appropriate to maintain good nutritional status, limiting only very rapidly absorbed carbohydrates, especially in the form of sugary drinks).
Keywords: cystic fibrosis, diabetes associated with cystic fibrosis, screening, insulin therapy
Diabetes mellitus (DM) je skupina různých chorob, které jsou spojené s poruchou metabolismu sacharidů. Všechny typy DM spojuje hyperglykemie, která je způsobena nedostatečnou tvorbou nebo působením inzulinu. U jedinců bez cystické fibrózy (CF) se setkáváme zejména s diabetem 1. typu (autoimunitní onemocnění vedoucí k úplné absenci inzulinu) a s diabetem 2. typu (onemocnění způsobené primárně necitlivostí buněk k fungování inzulinu) [1]. Kromě těchto forem existují i další, výrazně méně časté typy diabetu, mezi něž se řadí i diabetes spojený s cystickou fibrózou (CFRD). Tato komplikace vzniká následkem snížené tvorby inzulinu způsobené chronickým poškozováním pankreatu se současně probíhající inzulinovou rezistencí, která je spojena s chronickou přítomností zánětu v organismu. Diabetes spojený s CF vyžaduje specifický přístup i léčbu [2–4].
Diabetes se u jedinců s CF může objevit v jakémkoli věku. Jeho výskyt je ale velmi vzácný u dětí mladších 10 let. Výskyt CFRD stoupá s rostoucím věkem – ve věku 10−14 let se nachází přibližně u 5 % dětí s CF, do 30 let věku jeho výskyt roste zhruba na 50 % [5]. Diabetes spojený s cystickou fibrózou se rozvíjí pozvolna. Je důležité zmínit, že velká většina lidí nemá při manifestaci CFRD vyjádřené klasické příznaky diabetu (polyurie, polydipsie) [2, 3]. Zásadní skutečností je, že přítomnost CFRD zásadním způsobem negativně ovlivňuje průběh vlastní CF, a to zejména zhoršením stavu výživy a úbytkem svalové hmoty, což mj. vede ke zhoršení plicních funkcí. Tyto obtíže vznikají již v časných fázích CFRD. Včasná diagnostika spojená se zahájením léčby je proto zásadní pro příznivý průběh CF [3, 6, 7].
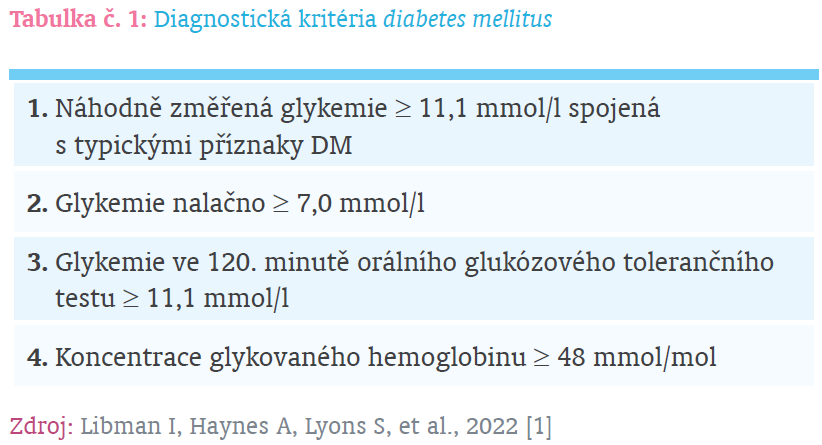
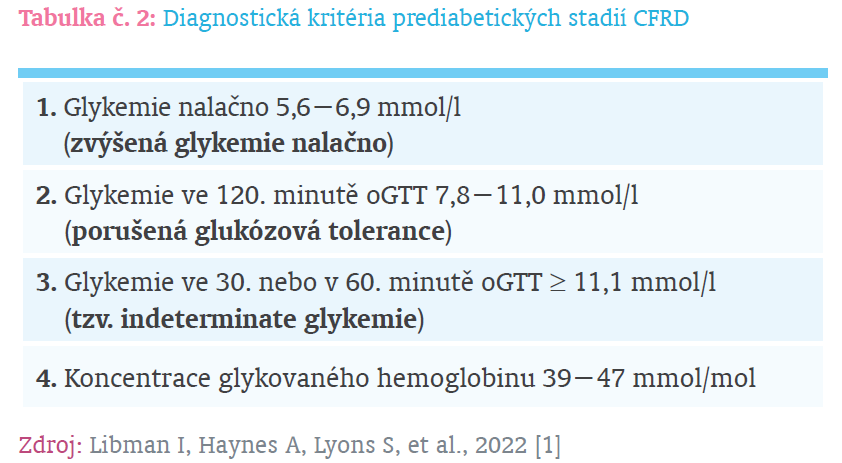
Podle současných doporučení je nutné po přítomnosti CFRD aktivně pátrat. Diabetes spojený s CF má stejná diagnostická kritéria jako ostatní typy DM (tabulka č. 1). Základní screeningovou metodou CFRD je orální glukózový toleranční test (oGTT), který je třeba provádět každý rok u všech jedinců s CF starších 10 let [3]. V rámci tohoto testu je po minimálně 8hodinovém lačnění změřena glykemie, následně je perorálně podána tekutina s definovaným obsahem glukózy. Koncentrace glukózy v krvi se potom měří s odstupem 30 min, 60 min a 120 min. Vyšetření oGTT je vhodné kombinovat se změřením koncentrace glykovaného hemoglobinu. V rámci screeningu je také možné diagnostikovat prediabetická stadia CFRD (tabulka č. 2), která jsou asociovaná s vyšším rizikem rozvoje diabetu a podle některých studií i se zhoršením stavu výživy a plicních funkcí [8]. Specifickou možností diagnostiky CFRD jsou stavy akutní exacerbace CF vyžadující intravenózní antibiotickou terapii nebo podání systémových kortikoidů. V těchto případech je doporučeno kontrolovat lačnou glykemii a glykemii 2 h po snídani po dobu minimálně 3 dnů. Glykemie nalačno ≥ 7,0 mmol/l nebo glykemie 2 h po snídani ≥ 11,1 mmol/l alespoň 2 dny po sobě diagnostikuje CFRD [3].
Léčbu CFRD vede diabetolog se zkušenostmi s terapií jedinců s CF. Součástí multidisciplinárního terapeutického týmu je dále diabetologická edukační sestra, nutriční specialista a psycholog [3].
Základem léčby CFRD je inzulinoterapie. Léčba inzulinem kromě normalizace glykemií pomáhá zlepšovat stav výživy a stabilizovat plicní funkce. Proto je včasné zahájení léčby zvláště důležité. V úvodní fázi CFRD není nedostatek inzulinu úplný a glykemie nadměrně stoupají zejména v období po jídlech (tzv. postprandiální hyperglykemie). V tomto období je často dostačující aplikace inzulinu v jedné ranní dávce. Používá se inzulinový přípravek, který obsahuje kombinaci rychle působícího inzulinu (slouží k pokrytí sacharidů snídaně) a dlouze působícího inzulinu, který funguje po zbytek dne (přípravky Novomix® nebo Mixtard®). V pokročilejších stadiích CFRD, kdy je endogenní sekrece inzulinu minimální, se využívá intenzifikovaný inzulinový režim obdobně jako u jedinců s diabetem 1. typu. K pokrytí bazální potřeby inzulinu využíváme dlouze působící inzulinová analoga (přípravky Tresiba®, Lantus®, Levemir®), k pokrytí potřeby inzulinu na jídlo rychle působící humánní inzuliny (přípravky Actrapid®, Humulin R®) či rychle působící inzulinová analoga (přípravky Novorapid®, Humalog®, Fiasp®, Lyumjev®). Pro některé děti s CFRD je vhodná léčba inzulinovou pumpou, ve které rychle působící inzulinový analog slouží jako bazální i prandiální inzulin [3].
Dietní doporučení se u jedinců s CFRD výrazně liší ve srovnání s ostatními typu diabetu. Doporučujeme vysokokalorickou stravu (většinou 120−150 % běžného kalorického příjmu) s relativně vyšším obsahem tuků (přibližně 40 % denní energetické potřeby). V počáteční fázi obvykle není nutné přesné počítání sacharidů. Je vhodné jíst pravidelně a mít přehled o přibližném obsahu sacharidů v dané jídelní porci. V pozdějších fázích v případě intenzifikovaného inzulinového režimu je třeba přesné počítání sacharidů v jídle podobně jako u diabetu 1. typu. Jelikož konzumace slazených nápojů výrazně ovlivňuje výkyvy v koncentraci glukózy v krvi, nejsou ani pro jedince s CFRD vhodné [3].
Podobně jako u ostatních typů diabetu je v rámci CFRD nutné pravidelně kontrolovat glykemie. Standardem je monitorace koncentrace pomocí osobního glukometru. Doporučená frekvence měření glykemie závisí na režimu léčby a na stabilitě glykemií. V případě již zavedené aplikace inzulinu jedenkrát denně při stabilních glykemiích většinou dostačuje kontrola glykemie 4× denně (tj. před hlavními jídly a před spaním − tzv. malý glykemický profil) 1−2 dny v týdnu. V případě intenzifikovaného inzulinového režimu je třeba výrazně častější monitorace. Obdobně jako u diabetu 1. typu pak s výhodou využíváme senzoru kontinuální monitorace glukózy, který kromě nepřetržitých informací o aktuální glykemii umožňuje varování před hypoglykemiemi i hyperglykemiemi pomocí alarmů i podrobné statistické informace týkající se léčby DM [3].
V případě léčby inzulinem je vždy nutné počítat s možností rozvoje hypoglykemie. Analogicky jako u ostatních typů diabetu je hypoglykemie definována jako glykemie < 3,9 mmol/l. Mezi klinické příznaky hypoglykemie patří pocení, třes rukou, pocity hladu nebo únava. S hypoglykemií se nejčastěji setkáváme v případě vynechání jídelní porce při nepravidelném stravování, při nebo po intenzivnější sportovní aktivitě nebo v souvislosti s konzumací alkoholických nápojů. Pokud se nám příčinu hypoglykemie nepodaří objasnit a v obdobnou dobu se pravidelně opakuje, je pravděpodobné, že dávka inzulinu je v současné době vyšší, než je skutečná potřeba, a je ji třeba adekvátně snížit. Hypoglykemie by měla být léčena pomocí rychle vstřebatelných sacharidů (např. hroznové cukry, 100% džus). Vhodná dávka závisí na věku a hmotnosti jedince a na aktuální inzulinoterapii. Většinou se pohybuje kolem 10 g sacharidů (odpovídá 5 tabletkám hroznového cukru nebo 100 ml 100% džusu) [3].
Na rozdíl od CFRD, kdy je způsob léčby relativně jasný, doporučení ohledně managementu prediabetických stadií (viz tabulku č. 2) prakticky neexistují. Není pochyb o tom, že přítomnost prediabetického stadia významně zvyšuje riziko pozdějšího rozvoje CFRD. Podle některých studií se dokonce komplikace CFRD charakteru zhoršení plicních funkcí i stavu výživy rozvíjí již v průběhu těchto prediabetických stadií. Jasné důkazy o prospěšnosti léčby inzulinem ale chybí. Vytvoření jasných doporučení, jak postupovat v případě diagnózy prediabetického stadia CFRD, patří mezi nejdůležitější úkoly, kterými by se vědecká obec zaměřená na CFRD měla zabývat [3].
MUDr. Lukáš Plachý, Ph.D.
Pediatrická klinika 2. LF UK a FN v Motole
Zdroj: časopis PAEDIATRIC NEWS, 1/2024
Literatura
- Libman I, Haynes A, Lyons S, et al. ISPAD Clinical Practice Consensus Guidelines 2022: Definition, epidemiology, and classification of diabetes in children and adolescents. Pediatr Diabetes. 2022; 23(8): 1160–1174.
- Moran A, Brunzell C, Cohen RC, et al. Clinical Care Guidelines for Cystic Fibrosis–Related Diabetes. Diabetes Care. 2010; 33(12): 2697–2708.
- Ode KL, Ballman M, Battezzati A, et al. ISPAD Clinical Practice Consensus Guidelines 2022: Management of cystic fibrosis-related diabetes in children and adolescents. Pediatr Diabetes. 2022; 23(8): 1212–1228.
- Granados A, Chan CL, Ode KL, et al. Cystic fibrosis related diabetes: Pathophysiology, screening and diagnosis. J Cyst Fibros. 2019; 18(Suppl 2): S3–S9.
- Khare S, Desimone M, Kasim N, Chan CL. Cystic fibrosis-related diabetes: Prevalence, screening, and diagnosis. J Clin Transl Endocrinol. 2022; 27: 100290.
- Chamnan P, Shine BSF, Haworth CS, et al. Diabetes as a Determinant of Mortality in Cystic Fibrosis. Diabetes Care. 2010; 33(2): 311–316.
- Terliesner N, Vogel M, Steighardt A, et al. Cystic-fibrosis related-diabetes (CFRD) is preceded by and associated with growth failure and deteriorating lung function. J Pediatr Endocrinol Metab. 2017; 30(8): 815−821.
- ToféS, Moreno JC, Máiz L, et al. Insulin-secretion abnormalities and clinical deterioration related to impaired glucose tolerance in cystic fibrosis. Eur J Endocrinol. 2005; 152(2): 241–247.





